Un motivo de consulta o una pregunta frecuente que se da en el consultorio es que si las personas con maculopatía o degeneración macular relacionada con la edad pueden operarse de sus cataratas. Es decir, si la cirugía les va a traer algún beneficio o si en realidad es perjudicial para su visión. Este tema es todavía motivo de controversia entre los oftalmólogos, por lo que hay que entender algunas cosas antes de abordarlo.
Las cataratas se tratan con una cirugía específica llamada facoemulsificación, que consiste en fragmentar mediante ultrasonida y aspirar el cristalino opaco, y luego colocar en su lugar una lente intraocular sintética o artificial, con un aumento específico. De este modo se cambia la lente opaca natural por una artificial que es completamente transparente. Cada ojo es diferente, por lo que hay que medir antes el ojo de diferentes modos y hacer cálculos para saber cuál debería ser el aumento de la lente a implantar. Con los avances tecnológicos actuales, la cirugía se puede realizar con anestesia local, con microincisiones y con excelentes resultados visuales. Pero no deja de ser una cirugía porque hay que entrar al ojo, por lo que hay que hacer en general dos o tres cortecitos muy pequeños (menos de 3 mm), y toda cirugía genera cierta inflamación después. Sin embargo, esta inflamación es poca y dura unos días en la gran mayoría de los pacientes, por lo que no les trae ninguna consecuencia para sus ojos y su visión. La inmensa mayoría de los pacientes que no tienen maculopatía y que se operan de catarata experimentan mucha satisfacción con su cirugía y los cambios positivos en su visión. Pero como está demostrado que la cirugía de catarata genera inflamación en la retina de animales de laboratorio, la operación en las personas con degeneración macular es un tema más complejo...
La maculopatía relacionada con la edad ocurre en dos formas: seca y húmeda, o no exudativa y exudativa, respectivamente. La forma seca es mucho más frecuente que la húmeda, y en general es menos dañina para la visión central. Las maculopatías secas pueden hacerse húmedas con el paso del tiempo, y esto en general resulta en un empeoramiento visual. Aquí hay más información sobre esta enfermedad.
¿Qué es una catarata y cómo se tratan?
Las cataratas tarde o temprano le llegan a todos, porque en realidad son la opacificación natural que le sucede a las lentes intraoculares con las que nacemos. Si bien hay ciertas enfermedades que puedan producir cataratas en los más jóvenes, la mayoría de los casos de opacidad en nuestras lentes intraoculares se deben a la edad. Estas lentes se llaman cristalinos, hay una por ojo, y cuando nacemos son completamente transparentes. Los cristalinos están formadas por proteínas transparentes, y como no tienen recambio, es natural que después de 50, 60 o más años tengan algún deterioro. Esto es muy curioso, casi todo nuestro cuerpo está en un proceso continúo de renovación, pero los cristalinos de nuestros ojos y el esmalte de nuestros dientes no lo hacen una vez que se forman. El paso del tiempo en el cristalino se manifiesta como una pérdida de transparencia, y justamente cuando deja de ser transparente, decimos que es una catarata. |
| Opacificación: de un cristalino claro a una catarata |
¿Qué es la degeneración macular o maculopatía relacionada con la edad?
Nuestros ojos están recubiertos por dentro en la parte de atrás por una membrana llamada retina, que es tejido capaz de detectar la luz. Es en la retina dónde realmente ocurre la visión, y se trata de la porción más importante y compleja de nuestros ojos. Existe una enfermedad de la retina que es cada más frecuente y que se da en general en personas mayores de 50 años. La llamamos degeneración macular relacionada con la edad o maculopatía relacionada con la edad porque afecta a la mácula y no ocurre en los jóvenes. La mácula es la parte central de la retina, y si bien es pequeña y representa menos del 10%, es responsable del 90% de nuestra visión. La visión central, la de los detalles, la que nos permite leer, pasa por la mácula. Es por ello que las personas con maculopatía relacionada con la edad no ven bien en el centro del campo visual:La maculopatía relacionada con la edad ocurre en dos formas: seca y húmeda, o no exudativa y exudativa, respectivamente. La forma seca es mucho más frecuente que la húmeda, y en general es menos dañina para la visión central. Las maculopatías secas pueden hacerse húmedas con el paso del tiempo, y esto en general resulta en un empeoramiento visual. Aquí hay más información sobre esta enfermedad.
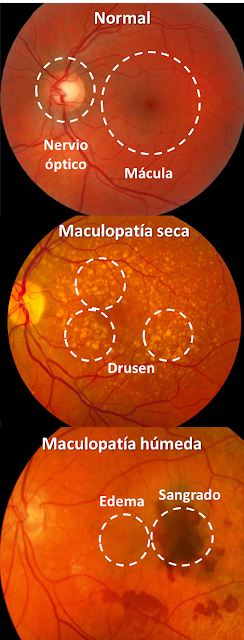 |
| Mácula normal y con maculopatías seca y húmeda |
¿Por qué podría entonces una cirugía de catarata afectar a la maculopatía?
Después de las explicaciones anteriores, pareciera que la catarata es un problema limitado al cristalino, que está en la parte de adelante del ojo, y que la maculopatía sería algo muy distante, ubicado en el fondo del ojo, en el extremo opuesto del globo ocular. El vínculo o relación entre ambas es la inflamación dentro del ojo. Como dijimos antes, toda cirugía de catarata, por más breve que sea, genera un poco de inflamación en el ojo, y probablemente también en la retina. Y la degeneración macular ocurre en parte porque con los años se genera inflamación en la retina, específicamente en la mácula. Esta inflamación no es producida por la cirugía de catarata, sino probablemente por el efecto de los rayos ultravioletas del sol y el desgaste que producen en las células de la retina que detectan la luz. Por lo tanto, si la maculopatía es una enfermedad que se produce y avanza en parte por la inflamación de la retina, es natural pensar que una cirugía en otra parte del ojo pero que igual produce inflamación podría empeorarla. En otras palabras, que podría ser como echarle leña al fuego. Esta idea es la que probablemente más se ha difundido entre los oftalmólogos en las últimas décadas, y por eso algunos médicos contraindican la cirugía de catarata en los pacientes con maculopatía. Pero el tema no es tan simple, ya que sabemos que las cataratas avanzan con el tiempo, por lo que es esperable que la visión de una persona empeore a medida que el cristalino se vuelva más opaco, tenga maculopatía o no. O sea, que si una persona con maculopatía no se opera de su catarata, su visión va a empeorar con el tiempo. La pregunta es: ¿si se opera de catarata, va a empeorar todavía más o podría mejorar?
¿Qué evidencia científica hay del efecto de la cirugía de catarata sobre la maculopatía?
Como este tema es controversial, se han hecho varios estudios al respecto. Por un lado, se analizó el riesgo de que una persona con maculopatía empeorara de la forma seca a la húmeda luego de una cirugía de catarata. Y por otro, se estudió también el efecto de la cirugía de la catarata en pacientes que tenían maculopatía húmeda y estaban en tratamiento con inyecciones de antiangiogénicos (Avastin, Lucentis y Eylea). La maculopatía húmeda se trata mediante inyecciones en el ojo con medicamentos que buscan frenar la enfermedad y hasta mejorarla en muchos casos. Se requieren en general varias inyecciones para un tratamiento efectivo.
Para la primera cuestión, me voy a enfocar en un estudio danés de 2015: encontraron que luego de una cirugía de catarata, el riesgo de que la maculopatía seca se hiciera húmeda en el ojo operado era mismo que si no se hacía la cirugía. En otras palabras, que la cirugía no tenía ningún efecto positivo ni negativo sobre la maculopatía. Sin embargo, aclaran que su conclusión no es algo definitivo, y que se requieren más estudios. Pero no deja de ser llamativo que no se viera el empeoramiento que se suponía debía ocurrir en los pacientes con maculopatía seca.
Para la segunda cuestión, me voy a concentrar en otro estudio danés del 2016. En ese estudio analizaron lo que pasaba con pacientes que tenían maculopatía húmeda en tratamiento con inyecciones y se operaban de catarata. Encontraron que los pacientes operados mejoraron su visión luego de la cirugía, pero no del modo que lo hacen los pacientes que no tienen maculopatía. Esto se esperable porque la cirugía no cura la maculopatía, y sabemos que esta enfermedad afecta mucho la visión. Y otro hallazgo es que los pacientes operados siguieron necesitando la misma cantidad de inyecciones para su maculopatía que los no operados, o sea, que tampoco necesitaron de más tratamiento. Esto es otra forma de ver que la cirugía no empeoró la maculopatía húmeda. De todos modos, hay que entender que estas conclusiones no son absolutas y se requieren más estudios para confirmarlas con certeza.
¿Cuál es la recomendación entonces?
Yo creo que hay que manejar cada caso en forma individual, sin pautas rígidas. Hay que entender por un lado que las expectativas de mejoría de la visión luego de una cirugía de catarata no son las mismas que las de las personas que no padecen maculopatía. Si una persona tiene maculopatía seca, puede operarse de su catarata, sabiendo que las chances de que empeore su enfermedad son las mismas que si no se hiciera la cirugía. Pero es muy recomendable el control estricto de la maculopatía en el postoperatorio inmediato, para detectar cualquier avance. Y en el caso de una maculopatía húmeda, creo que lo más conveniente es tratarla hasta que se logre un estado estable, y luego recién en ese momento hacer la cirugía de catarata. Puedo incluso ser recomendable hacer una inyección para la maculopatía al mismo tiempo que se hace la cirugía, como para reducir cualquier posibilidad de empeoramiento.
En cuanto al tipo de lente intraocular a implantar durante la cirugía, algunas tienen incorporado un filtro para la luz azul, que en general no ayuda a las personas con maculopatía. No pareciera tener grandes efectos en la visión resultante, pero podría ser útil. De todos modos hay que tener en cuenta que se puede lograr el mismo efecto usando anteojos con el mismo tipo de filtro luego de la cirugía.

Comentarios
Publicar un comentario